
日立製作所日立総合病院
救急集中治療科・感染症科
主任医長/救命救急センター長
筑波大学附属病院 日立社会連携教育研究センター
感染症内科
准教授
橋本 英樹 医学博士
敗血症は「感染症に対する生体反応が調節不能な状態となり、重篤な臓器障害が引き起こされる状態」と定義される1)。いわゆる最重症の感染症の状態であり、その死亡率は20 ~ 30%に及ぶと報告されている。予後改善の鍵として、国内外のガイドラインで適切な初期治療が強調されており、その中の一つに早期の適切な抗菌薬投与がある1,2)。
適切な抗菌薬選択のポイントとして、従来は「原因微生物に有効な抗菌薬を迅速に投与すること」が主に強調されてきた。しかし、近年はそれに加えて、「どれだけの量をどのように投与するか」という用量・用法の最適化も重要視されるようになった。具体的には、敗血症診療で頻用されるβ-ラクタム系抗菌薬の持続投与(continuous infusion)や投与時間延長(extended infusion)、そして治療薬物モニタリング(Therapeutic Drug Monitoring; TDM)について、エビデンスが蓄積されつつある。本稿では、それらの理論的背景と現状のエビデンスを紹介した上で、近年普及し始めているICUでのベッドサイド迅速TDMの活用について述べる。
敗血症患者では抗菌薬の血中濃度が「適切な範囲」に収まらないケースがしばしば経験される。その理由として、以下のような生理学的変化による薬物動態の大きな変動がある3)。
以上のように、敗血症患者では薬物動態が個々の患者によって大きく異なり、一般的な抗菌薬の投与量では不十分(または過剰)となるケースがある。
β-ラクタム系抗菌薬は時間依存性の殺菌作用を示す代表的な薬剤群である。その効果は、薬剤の血中濃度が微生物のMICを上回っている時間割合(%T>MIC)に強く依存し、この時間が長いほど殺菌効果が高い。一般的な感染症診療においては40 ~ 70%T>MICが目安とされるが、重症患者ではより高い濃度を維持することが望ましく、欧州集中治療医学会のポジションペーパーでは、100%T>MICを推奨している5)。さらに高値であるMICの4倍を常時上回ること(100%fT>4 × MIC)を目標とするガイドラインもある6)。
しかしながら、実際には上記の目標はしばしば達成できていない。敗血症などICU入室患者におけるβ-ラクタム系抗菌薬の血中濃度を調べた国際多施設共同研究においては、40%近くの患者で目標とする100%fT>MIC(血中濃度が微生物の最小発育阻止濃度(Minimum Inhibitory Concentration: MIC)を常時上回っている状態)を達成できていなかった7)。特に抗菌薬の濃度不足は治療失敗や耐性菌出現につながるため避けねばならず、重症例ほど十分な濃度維持を図る必要がある。
この目標を達成するためのβ-ラクタム系抗菌薬のPK/PD(pharmacokinetics/pharmacodynamics)特性に基づく投与戦略が、持続投与や投与時間延長である。例えばメロペネムやピペラシリン/タゾバクタムでは、1回当たり30分〜1時間で投与する間欠投与よりも、持続的または長時間(目安として3時間以上)かけて点滴する方が血中濃度の谷間を作らず、MIC以上の濃度を保ちやすい(図1)。持続投与によってMICを上回る濃度を終日維持することが可能となり、特にARCのようなクリアランスが亢進している症例、重症度が高い症例、原因微生物のMICが高めな症例では有用であると考えられる。実際、持続投与や投与時間延長は欧米のICUで広く採用され始めており、2023年に報告された国際多施設調査では、約60%のICUで、β-ラクタム系抗菌薬使用時に長時間または持続投与が行われていた8)。
β-ラクタム系抗菌薬の持続投与に関するエビデンスも増えてきている。2023年までの研究は、サンプルサイズが小さく十分な有効性を示せていなかったが、2024年には敗血症患者約7,200例を対象として、メロペネムおよびピペラシリン/タゾバクタムの持続投与の有用性を検討する国際多施設共同RCTが発表された(BLING-3試験)9)。28日死亡率では持続投与群と間欠投与群で有意差を示せなかったものの、臨床症状改善の割合は持続投与群で高かった。同年に発表された、BLING-3試験を含む18件のRCT(計9,108例)のメタ解析では、持続/延長投与群で90日死亡率が有意に低下し(延長群25.7% vs間欠投与群28.2%、相対リスク0.86、95%CI 0.72-0.98)、臨床的治癒率も改善したことが報告された10)。こうしたエビデンスを踏まえ、敗血症に対するβ-ラクタム系抗菌薬の持続投与の有益性は確立されつつあり、国内外の敗
血症診療ガイドラインでも弱く推奨されている1,2)。
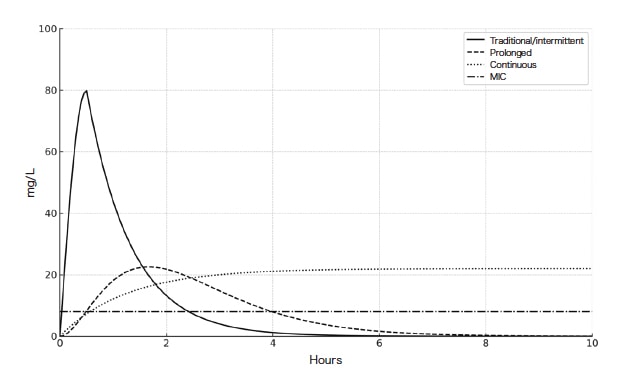
図1 投与法によるβ-ラクタム系抗菌薬の血中濃度の推移のイメージ
上述の通り、敗血症患者では「十分な抗菌薬の血中濃度を維持する」ことが治療成功の鍵となる一方で、その達成がしばしば困難である。持続投与など、投与設計の工夫は有用だが、それでも個々の患者で適切な血中濃度に達しているかは不明である。また、β-ラクタム系抗菌薬は比較的有害事象が少ない抗菌薬であるが、それでも過度な血中濃度上昇は有害事象と関連し、ある報告ではピペラシリンではトラフ値が約360 μg/mL、メロペネムでは約64 μg/mLを超えると神経毒性が生じるリスクが50%に達したとされている11)。BLING-3試験では持続投与と間欠投与で有害事象に有意差はなかったが、持続投与群で中枢神経症状の重篤な有害事象が報告されており、血中濃度上昇が影響した可能性は考えられる。治療効果の担保と有害事象回避の両面から血中濃度を適切に管理する必要があり、ここで力を発揮するのがTDMによる濃度確認と投与量調整である。
TDMとは、薬物の血中濃度を測定し、その結果に基づいて投与量や間隔を調整する手法である。目的は個々の患者において薬物治療の有効性と安全性を最適化することであり、主に治療域の狭い薬剤や薬物動態の個人差が大きい薬剤で実施される。β-ラクタム系抗菌薬は比較的安全域が広いと考えられてきたこともあり、ルーチンのTDM対象ではなかったが、近年は重症感染症診療においてβ-ラクタム系抗菌薬にもTDMを活用しようという動きが高まっている。
実際、TDMを活用することで重症感染症の治療成功率を高められる可能性が示唆されている。Hagelらの多施設共同RCTでは、β-ラクタム系抗菌薬(ピペラシリン/タゾバクタム)の持続投与を受けた敗血症患者249名を対象にTDM群と従来投与群を比較し、TDM群で目標濃度達成率が有意に向上した(37.3% vs 14.6%)ことが報告された12)。本研究を含む8研究のメタ解析でも、異質性が高くはあるものの、TDMを行うことによって治療失敗が減少する可能性が報告されており13)、日本版敗血症診療ガイドライン2024では「敗血症においてTDMを活用した抗菌薬投与を行うこと」が弱い推奨(グレード 2D)として記載されている1)。このように、敗血症診療におけるTDMの位置付けは年々高まりつつあり、実地導入する施設も増えている。上述の国際多施設アンケート調査では、約40%の施設がβ-ラクタム系抗菌薬のTDMを既に実施しており、欧州や中南米ではその割合が50%を超えていた8)。以上より、敗血症治療成績の向上や耐性菌抑制のために、β-ラクタムTDMは有力な手段として注目されている。
β-ラクタム系抗菌薬以外でTDMのエビデンスが蓄積している抗菌薬として、抗MRSA薬のリネゾリドがある。リネゾリドは人工呼吸器関連肺炎などの重症感染症でよく用いられる薬剤であるが、しばしば骨髄抑制(血小板減少や貧血など)の副作用が問題となる。リネゾリドによる骨髄抑制は、投与期間が長期化するほど生じやすく、また血中濃度の上昇とともにリスクが高まる。血中トラフ値が7 μg/mLを超えると血小板減少の発現率が高まるとの報告もあり、治療効果担保と有害事象回避の観点から、2 〜 7 μg/mLが目標血中濃度として提示されている7)。他方、リネゾリドは通常、腎機能によらず決まった用量・用法で投与されるため、患者背景によっては過量投与となっているケースが存在する。高齢者や腎不全患者が血中濃度上昇のリスクとして報告されており、65歳以上の患者を対象とした研究において、半分以上の患者のトラフ値が目標範囲を超過していた14)。筆者らの経験した症例でも、腎不全により血液浄化療法中の敗血症患者においてリネゾリド投与後の血中濃度が著明に上昇し、早期に骨髄抑制が進行したケースがあった。
メタ解析ではTDMを行うことで重篤な副作用を回避できる可能性が示唆されており15)、近年リネゾリドにおいてもTDMを導入し、個別の患者に合わせた用量調整で副作用リスクを低減する試みが注目されている。
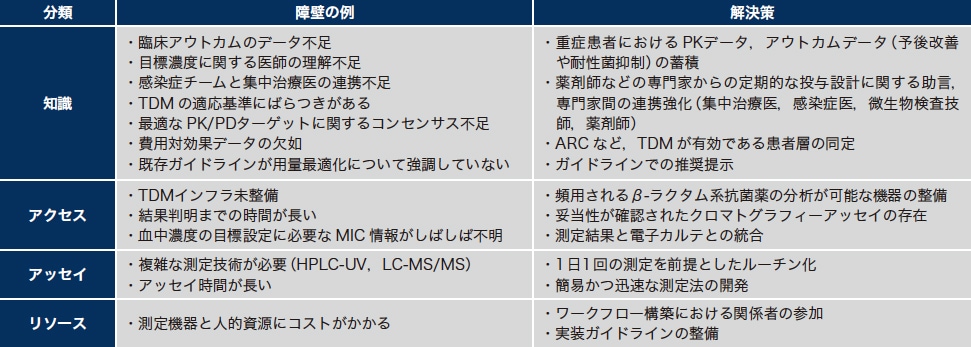
上述のように、β-ラクタム系抗菌薬やリネゾリドのTDMは有用と考えられるものの、日本においてはいまだ普及途上である。その原因となる障壁はさまざまであるが(表1)、大きなものとして、死亡率などのハードアウトカムを中心としたエビデンスの不足や、簡便に測定できる装置がなかったことが挙げられる。
表1 β-ラクタム系抗菌薬のTDM導入における主な障(文献16を参考に筆者作成)
TDMは理論上有益と考えられる一方で、実臨床におけるエビデンスとはギャップがある。上述のHagelらの研究でも、TDM群では目標血中濃度達成率が対照群より有意に高かったが、28日死亡率(21.6%対25.8%)には有意差が認められなかった12)。さらに、この試験を含む4件のRCTと7件の観察研究を対象としたメタ解析においても、TDMにより臨床症状や微生物学的治癒率は向上したものの、死亡率低下は示されなかった17)。その後に報告された、オランダの集中治療室入室患者を対象とした多施設RCT(DOLPHIN試験)でも、TDM群は死亡率やICU在室日数において対照群との差が認められなかった18)。
死亡率などのハードアウトカムに関する有効なエビデンスが不足している理由として、これまでの研究ではTDMの有益性が高い集団に対象を限定できていなかったことや、抗菌薬投与開始からTDMの介入までに時間を要していたこと、そして十分な検出力のある研究が行われていなかったことなどが考えられる。例えば、HagelらのRCTでは目標血中濃度が高めに設定されていた(MICの4倍)一方で、原因微生物の大部分は感受性が良好であり、TDMを行わない場合でも100%fT>MICは達成されていた可能性がある。また、同試験ではサンプルサイズの設定上、主要評価項目がSOFAスコア(重症度スコア)の差となっていたが、死亡率などを評価するには検出力が不足していたと考えられる。DOLPHIN試験では投与された薬剤が多岐にわたり、最も多く使用されたのは半減期の長いセフトリアキソンであった。さらに、抗菌薬治療の開始から初回介入までの中央値が20時間と長く、結果としてTDM群と対照群で目標濃度達成率がほぼ同等であった。これらの結果を踏まえ、筆者としては、β-ラクタムTDMは敗血症全体に対してではなく、持続投与が奏功しやすい特定の集団に限定して適用するのが効率的であると考える。具体的な例として、ARC、CHDF、ECMO施行中などで薬物動態が著しく変動する重症例や、熱傷・肥満患者、MICが高い病原体による感染症、メロペネムやピペラシリン/タゾバクタムなどの半減期が短く敗血症診療で頻用される薬剤を投与されている患者が、理論上TDMを積極的に検討すべき対象となる可能性がある19)。しかし、このことを検証するには、今後のエビデンスの集積が必要である。
もう一点の大きな障壁が、測定に設備・技術を必要とする点である。β-ラクタム系抗菌薬の血中濃度測定は従来、クロマトグラフィー法を必要とし複雑で時間を要することが一般的であった。この点については、近年開発されたLM1010高速液体クロマトグラフが解決の糸口になると思われる。LM1010は高度な分析装置でありながら、操作が簡便になるよう工夫されており、特殊な技能がなくとも安定した測定結果が得られる。また、メロペネム、ピペラシリン/タゾバクタム、リネゾリドといった集中治療領域で頻用される抗菌薬の血中濃度を短時間で院内測定可能である。そのため、これを活用することで、上述の障壁の多くが解決され、エビデンス創出の助けとなることが期待される。当院では、リアルタイムで血中濃度が測定できるよう、ICUにLM1010を設置し、ICU専従薬剤師や集中治療医による測定を行っている(図2)。
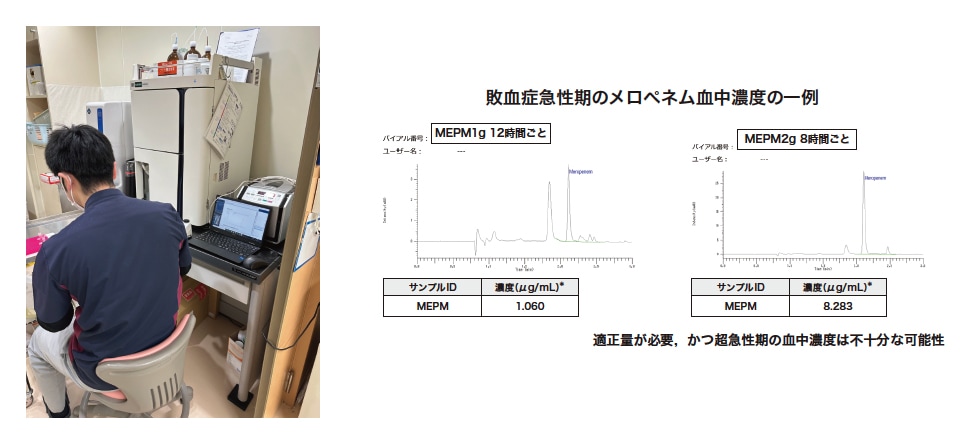
図2 LM1010による血中濃度測定の例
敗血症の予後改善のためには適切な抗菌療法が非常に重要であり、TDMはその一角を担う重要なポイントである。近年の機器開発と知見の蓄積により、β-ラクタム系抗菌薬やリネゾリドといった薬剤のTDMがベッドサイドで迅速に実施可能となりつつある。実装にあたってはコスト面などの課題も残るが、TDMの普及により敗血症診療の質がさらに高まり、患者予後の改善につながることが期待される。
参考文献
登録記事数 203件
まだまだあります。